План реабилитации в домашних условиях после инсульта любого вида. Реабилитация после инсульта
Пациенты после инсульта теряют работоспособность и возможность обслуживать себя. Ответственность за их здоровье ложится на плечи родственников. Ниже мы обсудим вопрос того, каким образом время и скорость восстановления зависят от различных факторов.
Длительность и этапы реабилитации
Восстановительный период после инсульта может длиться от 2-х месяцев до 2-х лет и является индивидуальным для каждого пациента. Приведем основные факторы, которые на него влияют:
После перенесенного нарушения мозгового кровообращения назначается поддерживающее лечение на период до трех месяцев. Несоблюдение назначений врача, отсутствие контроля за артериальным давлением, приводит к ухудшению общего состояния и неврологического дефицита.
Стадии
Реабилитационный курс после инсульта имеет такие стадии:

Все они должны непрерывно следовать друг за другом.
В целом, процесс реабилитации является длительным и трудоемким. В зависимости от состояния пациента, восстановление начинается в условиях неврологического стационара и продолжается в домашних условиях, реабилитационных центрах, санаторно-курортных учреждениях.
Самым важным этапом является стационарный, ведь максимально восстановить функции головного мозга можно в первые 10 дней.
После выписки, задачами реабилитации является:

Восстановительный период должен отвечать таким требованиям:
- постепенность увеличения нагрузок на конечности;
- начало занятий только при удовлетворительном общем состоянии;
- время и сложность тренировки должны зависеть от тяжести инсульта.
Методы реабилитации
Комплекс реабилитационных мероприятий включает: лечебную физкультуру, массаж, электростимуляцию, занятия с логопедом, психологом, применение тренажеров, массажных кроватей. Для каждого пациента подбирают индивидуальный план занятий, в котором будут учтены время и сроки после инсульта.
 Чрезмерная физическая и психическая нагрузка может ухудшить состояние. Оптимальными являются трехразовые занятия в течение дня продолжительностью 15-20 минут.
Чрезмерная физическая и психическая нагрузка может ухудшить состояние. Оптимальными являются трехразовые занятия в течение дня продолжительностью 15-20 минут.
Восстановительный период значительно сокращается, когда все процедуры проводятся в условиях реабилитационного центра.
Преимуществом такой реабилитации является ежедневное наблюдение врачей-реабилитологов, стимуляция к улучшению показателей путем групповых занятий, возможность применения медицинского оборудования.
Лечебная физкультура включает расслабляющие упражнения для устранения спастических явлений, укрепляющие — при вялых парезах. В комплекс ЛФК обязательно входят тренировки мелкой моторики рук. На ранних сроках упражнения проводят только в положении лежа, через 2-3 недели добавляют занятия в положениях сидя, или даже стоя.
 Для улучшения речевой функции больной должен слышать разговорную речь и сам пытаться выговаривать звуки. Хороший эффект дают занятия пением, повторение скороговорок, стихов.
Для улучшения речевой функции больной должен слышать разговорную речь и сам пытаться выговаривать звуки. Хороший эффект дают занятия пением, повторение скороговорок, стихов.
Важную роль в проведении всех восстановительных мероприятий играют родственники и медицинский персонал. Совместными усилиями можно добиться хороших результатов, когда о перенесенном инсульте можно узнать только после неврологического осмотра.
Противопоказания
Восстановительные мероприятия следует отложить на некоторый период, если:
- присутствует судорожный синдром;
- выявлена тяжелая сопутствующая патология – сахарный диабет;
- проявились психические нарушения;
- развилось кризовое течение гипертонической болезни.
Профилактика повторного приступа
Медикаментозная и психологическая профилактика повторного нарушения мозгового кровообращения является залогом возвращения всех функций головного мозга. После инсульта нельзя употреблять соленые продукты, кофе, так как они повышают артериальное давление.
Обязательно исключают жирные продукты, которые способствуют отложению холестерина в сосудах головного мозга.
Восстановительный период продолжается в течение всей жизни и включает ежегодное санаторно-курортное лечение.
 Медикаментозная терапия включает:
Медикаментозная терапия включает:
- прием антиагрегантов (Аспекард, Магникор, Кардиомагнил в стандартных дозах);
- гипотензивных препаратов (ингибиторы АПФ, диуретики, БРА-II);
- статинов (Аторвастатин, Розурвастатин);
- нейропротекторов (Актовегин, Солкосерил) и т.д.
Психологическая помощь на ранних сроках после инсульта нужна для поддержки молодых пациентов, которые хотят возобновить трудовую деятельность, а также для социальной адаптации людей пожилого возраста.
В заключение нужно сказать, что реабилитационный курс длится несколько лет. Регулярные ежедневные занятия и работа над собой могут дать результат даже при самых неутешительных прогнозах.
Острое нарушение кровообращения мозга не приговор. Возможно ли быстрое и полное восстановление мозга и функциональности после инсульта?
При правильной реабилитации после инсульта в домашних условиях некоторые функции организма (речевая, зрительная, двигательная) могут быть частично или даже полностью восстановлены.
А правильный уход и поддержка улучшают качество жизни даже лежачего больного.
Как предотвратить осложнения при восстановлении после инсульта? При остром нарушении мозгового кровообращения нервная ткань в зоне поражения отмирает . Происходит нарушение функций (речевой, двигательной, зрительной). Но благодаря явлению нейропластичности нервная система передает выполнение этих функций другим клеткам.
Чтобы передача произошла правильно, необходима нейрореабилитация . Иначе существует вероятность, что процессы пойдут в другом направлении, вследствие чего сформируются компенсаторные движения, которые доставят неудобства и ухудшат качество жизни.
Период устранения последствий зависит от вида инсульта.
Различают три уровня восстановления:
- истинное - возвращение к исходному состоянию;
- компенсаторное - передача функций от пострадавших структур здоровым;
- реадаптационное - при большом очаге поражения и невозможности компенсации нарушенной функции.
Восстановительный период делят на следующие периоды :
- ранний - до полугода болезни;
- поздний - полгода-год;
- резидуальный - после года.
Восстановление речи, психики, социальная реабилитация занимает больше времени.
Принципами реабилитации являются :
- раннее начало;
- систематичность;
- длительность;
- вовлечение в процесс медиков и близких.
Над возвращением к нормальной жизни работают специалисты разных направлений - неврологи, терапевты, логопеды, физиотерапевты, психологи и др.
Вашему вниманию видео о методах реабилитации после инсульта и восстановления в домашних условиях:
Уход за лежачими больными на дому
Еще до приезда больного следует подготовить следующие предметы:

- судно;
- памперсы для взрослых;
- впитывающие пеленки;
- противопролежневые круги, матрацы;
- шест у кровати или вожжи возле спинки;
- мягкий ковер возле кровати;
- кресло и др.
Ежедневно, 2 раза в день больного моют, чистят зубы, промывают слизистые, 1–2 раза в неделю чистят уши.
Чтобы не образовалось пролежней, постель расправляют, не оставляя складок . Тело разрешено смазывать специальным средством, приготовленным из 200 мл водки, 1 ст. шампуня, 1 л воды. Каждые 2–3 часа больного переворачивают набок.
При потере жевательной, глотательной функции пищу перетирают в пюре, кормят через коктейльные палочки. В качестве альтернативного питания используют детские консервы.
Кормление не проводят насильно - это вызывает рвоту. Если аппетит плохой, дают любимые блюда (в рамках назначенной диеты). Порции - небольшие, питание - 6 раз в день. Перед приемом пищи телу подопечного придают полусидячее положение.
Нередкое явление - недержание или задержка мочи . В последнем случае возникает потребность в катетеризации. При недержании, когда невозможно регулировать процесс медикаментозно или другими методами, используют гигиенические прокладки, памперсы.
Если больной способен самостоятельно двигаться, то первые действия - сидение.

Первые дни - по несколько минут, время постепенно увеличивают.
Следующий этап - стояние, затем ходьба , освоение переноса тяжести тела с одной ноги на другую.
Навыки ходьбы возвращаются постепенно. Чтобы не подворачивалась стопа, надевают высокую обувь.
Передвигаться нужно с опорой. Как опорное средство используют трость или специальную приставку с 3–4 ногами.
Диета и продукты питания
В меню включают такие продукты:
- растительные масла - рапсовое, соевое, оливковое, подсолнечное (не больше 120 г в сутки);
- морепродукты - не меньше 2 раз в неделю;
- овощи, фрукты, богатые клетчаткой, фолиевой кислотой - от 400 г ежедневно;
- очищенная вода - до 2 л в день (если нет противопоказаний).
Полезное действие на организм оказывают черника , содержащая большое количество антиоксидантов, и бананы, богатые калием.
Важно, чтобы больной получал достаточно фолиевой кислоты, витаминов А, Е, С, которые помогают преодолеть последствия недуга и снизить риск развития рецидива.
Мясо, рыбу, молочные продукты употребляют умеренно , нежирных диетических сортов. Продукты готовят на пару, тушат или варят. Слой жира с поверхности удаляют. Если правильно готовить эти продукты, то жирность сокращается вдвое.

Полезно употреблять бобовые - богатый источник фолиевой кислоты. Мясо и картофель (только запеченный) дают не чаще 2–3 раза в неделю.
В рацион включают зерновые - коричневый рис, овсянку, отруби, пшеницу твердых сортов .
Из меню убирают копчености, пряные, острые блюда . Противопоказаны хлеб и другая выпечка, сладкие, жирные десерты, животные жиры.
Эти продукты повышают холестерин. Соль исключают или сокращают содержание до минимального уровня.
Под запретом - алкоголь. Врач может порекомендовать умеренное употребление натурального красного вина , но превышать предписанную дозу опасно для жизни.
Физические нагрузки, ЛФК, половая жизнь
Первые две недели после выписки, если нет других назначений, физические нагрузки заключаются только в смене положения тела. , цель которых - расслабить и подготовить к работе мышцы.
Когда больной передвигается, к нему применяют физиотерапевтические методы - массаж, мануальная терапия, теплолечение (озокеритовые и парафиновые аппликации), магнитотерапию, лазеротерапию, упражнения на тренажерах, индивидуальные и групповые занятия гимнастикой.

День начинают с разминки - неглубоких приседаний, потягиваний, наклонов. Рекомендуется чередовать нагрузки - легкий бег, ходьбу, занятия на велотренажере.
Программа составляется индивидуально . Самостоятельно менять режим нельзя, поскольку возможен повторный инсульт.
Запрещены упражнения, которые усиливают спастичность мышц - сжимания кольца, мяча. Сексуальное желание возвращается приблизительно через 3 месяца после приступа. В ряде случаев заболевание провоцирует рост сексуального влечения , поскольку гипоталамус и центр, отвечающий за выброс гормонов, работают иначе.
Известны случаи, когда к активной половой жизни человек возвращался еще до того, как к нему возвращалась речь. Но какой бы сценарий ни воплощался, перед началом сексуальной активности советуются с врачом.
В программе Елены Малышевой интересная информация о том, как восстановить движения после болезни:
Привычки
Для быстрой нормализации состояния необходима коррекция привычек. Так, отказываются от курения или сводят до минимума количество выкуренных сигарет. Не допускается употребление алкоголя .
Малоподвижный образ жизни противопоказан - нужны умеренные физические нагрузки, которые соответствуют состоянию.
Медицинский контроль и лечение
При лечении ОНМК прописывают следующие группы препаратов :

Все больные, которые перенесли мозговой инсульт, подлежат диспансерному наблюдению у врача-невролога .
Психологическая поддержка
Инсульт негативно сказывается на качестве жизни. Поэтому растет вероятность депрессивных состояний .
Пострадавшие от недуга нуждаются в общении, моральной поддержке, контакте с внешним миром. Эти требования сохраняются, даже если такой человек не способен говорить, но воспринимает речь на слух. Темы для беседы самые разнообразные - от детей до политики. Прикованному к постели важно слышать, что он поправится .

Больные тяжело переносят зависимость от других людей, особенно те, кто отличается свободолюбием и самостоятельностью.
Поэтому у них могут развиться такие черты характера, как сварливость, раздражительность
. При депрессии может отвергаться всякая помощь, в том числе и медицинская.
Если прерван контакт, необходима помощь психолога или психотерапевта, а также медикаментозное лечение антидепрессантами.
Запрещено в присутствии больного обсуждать его проблемы, негативные последствия недуга, речевые затруднения.
Но в то же время прекрасно влияют на самооценку и самочувствие поощрения достижений, даже если они незначительные. Тогда выздоровление наступает быстрее.
Родственники также не должны забывать о психологической разгрузке. Им показаны положительные эмоции, релакс в виде занятий спортом, медитацией, массаж, ароматерапия . Возможно, потребуется витаминное лечение.
Как восстановиться психоэмоционально, вам расскажут здесь:
Инвалидность, группа, возвращение к работе
По статистике, лишь около 20% пострадавших от ОНМК возвращаются к работе и нормальной жизнедеятельности . В последние пять лет врачи наблюдают тенденцию, согласно которой картина тяжелых случаев недуга ухудшается.
Сроки временной нетрудоспособности - 3–6 месяцев . При нарушении мозгового кровообращения важны динамика восстановления функций, состояние психической сферы.
Если прогноз неблагоприятный, реабилитация замедлена, присутствуют поражения других органов, в пожилом возрасте пациента направляют на ВТЭК (врачебно-трудовую экспертную комиссию).

Согласно нормам (Федеральный закон № 181-ФЗ), лица, пережившие инсульт, имеют право на оформление инвалидности. Для этого необходимо получить показания медиков.
Различают инвалидность І, ІІ, ІІІ группы . Ежегодно больной, которого признали инвалидом, проходит переосвидетельствование.
Исключение составляют мужчины и женщины, достигшие 60 и 55 лет соответственно. Внеочередное переосвидетельствование проходят, если существенно изменилось состояние.
Через 3–6 месяцев при благоприятном прогнозе и быстром восстановлении допускается рациональное трудоустройство. При выборе работы учитывают противопоказания, которые повышают вероятность рецидива:
- повышенные нервные, психологические, физические нагрузки;
- высокая температура воздуха и влажность;
- контакт с нейротропными ядами (мышьяк, свинец и др.).
При незначительном гемипарезе (параличе мышц половины тела) возможна трудовая деятельность, в которой задействована одна рука. Среди таких специальностей - браковщик, контролер ОТК, работа в канцелярии и др.
А лечение атеросклероза головного мозга народными средствами, мы расскажем вам отдельно.
Как восстановить речь
Восстановление речи - одна из наиболее важных задач. Начинают занятия сразу, как стабилизируется состояние. К процессу привлекают специалиста - логопеда .
Домашние тоже принимают активное участие в процессе. Для этого, например, читают букварь, чтобы больной произносил звуки, слоги, слова целиком.
Речь при общении - негромкая, размеренная, спокойная. Полезно задавать пострадавшему вопросы, петь с ним, разучивать скороговорки. Полезен пересказ ним услышанных текстов.
Если речь к больному долго не возвращается, возможно, придется выучить язык жестов .
Смотрите видео о методиках восстановления речи после инсульта:
Возвращение зрения
При поражении зрительных центров зрительная функция полостью восстанавливается приблизительно в трети случаев недуга.
При таких состояниях полезна гимнастика для глаз . Популярное упражнение - с карандашом или другим предметом, который держат на расстоянии 40–43 см от глаз больного и перемещают поочередно по направлению вверх-вниз, вправо-влево. Больного просят следить за предметом, не поворачивая головы.
Можно запастись головоломками , где требуется по буквам составлять слова, рассматривая литерную матрицу. Также в сети представлены специальные компьютерные программы.
Лучшие центры и санатории
Наилучших результатов достигают, если доверяют заботу профессионалам. Где лучше пройти реабилитацию после инсульта и каких результатов можно добиться?
В реабилитационных центрах предоставляется комплексная помощь, больной круглосуточно находится под контролем специалистов.
Выбор учреждения - вопрос индивидуальный, который учитывает, в том числе и финансовый фактор. Вот несколько учреждений, достойных внимания.
Лечебно-реабилитационный центр Министерства здравоохранения

Центр основан в 1918 году. Имеет отделение восстановительного лечения. Здесь предоставляется полный цикл медицинских услуг - начиная поликлиникой и заканчивая реабилитацией.
В распоряжении медперсонала - диагностическое оборудование, круглосуточное отделение нейрореанимации.
Реабилитация больных, перенесших инсульт, проводится по таким направлениям:
- восстановление и улучшение работы вестибулярного аппарата;
- восстановление функции глотания и гортани;
- разработка мелкой моторики кистей;
- возвращение памяти, речи, способности к самообслуживанию;
- психологические и психотерапевтические консультации;
- лечебная физкультура;
- физиотерапевтические процедуры.
Центр реабилитации в Сестрорецке
Центр находится в живописном курортном городе, в получасе от Санкт-Петербурга . Создан на базе больницы.
Здесь работают физиотерапевты, есть тренажерный зал с роботизированным оборудованием, бассейн . С больными занимается логопед. Пациенты, которые передвигаются самостоятельно, могут поселиться не в реабилитационном центре, а арендовать жилье рядом.
Адели центр (Словакия)
Клиника специализируется на реабилитации после инсульта, а также лечении детей при ДЦП . Центр расположен в городе Пьештяны, известной здравнице.

Программа реабилитации составляется с расчетом на то, что каждый метод усиливает действие другого.
Для лечения используют костюм Адели.
Костюм создает нагрузку на опорно-двигательный аппарат и помогает корректировать позы и движение.
Применяется широкий спектр физиотерапевтических процедур - массаж, мануальная терапия, грязелечение, механическая иппотерапия и другие.
Государственная больница «Шиба» (Израиль)
Больница находится в городе Рамат-Ган, неподалеку от Тель-Авива. Реабилитацию проводят по таким направлениям:
- физиотерапия;
- трудотерапия;
- логопедия - восстанавливает речевые навыки и понимание слов, обращенных к больному;
- психология, нейропсихология;
- психиатрия;
- реабилитология.
Согласно статистике клиники «Шиба», после окончания курса лечения 90% пациентов полностью или частично восстанавливают навыки передвижения .
Меры предотвращения рецидивов
Риск повторного инсульта первые 24 месяца оценивают в 4–14% .
Профилактику повторного инсульта начинают в первые дни лечения и продолжают постоянно. Ее цель - корригируемые факторы.
При недостаточной вторичной профилактике растет риск вторичного инсульта. Каждый чертвертый случай острых нарушений мозгового кровообращения - рецидивы инсульта.
С целью профилактики больным назначают превентивное лечение :

Больному ограничивают количество выкуриваемых сигарет или запрещают курить , а также употреблять наркотические вещества, злоупотреблять спиртным. Необходима коррекция веса, если причиной инсульта стало ожирение. В рационе сокращают долю продуктов, содержащих жиры, холестерин, замещая их свежими овощами, фруктами. Полезны организму умеренные физические нагрузки.
Гипотензивную терапию (лечение повышенного давления) проводят с осторожностью, чтобы не допустить гипоперфузии головного мозга (уменьшения мозгового кровотока ниже 50 мм рт. ст.).
Полное восстановление после ОНМК возможно. Основным условием для этого является строгое выполнение врачебных предписаний . И даже в тяжелых случаях удается существенно улучшить качество жизни пострадавшего от болезни.
Инсульт – острая сосудистая катастрофа, занимающая первое место в структуре инвалидности и смертности. Несмотря на улучшение медицинской помощи, большой процент людей, перенесших инсульт, остаются инвалидами. В этом случае очень важно реадаптировать таких людей, приспособить их к новому социальному статусу и восстановить самообслуживание.
Мозговой инсульт – острое нарушение мозгового кровообращения, сопровождающееся стойким дефицитом функций мозга. У мозгового инсульта есть синонимы: острое нарушение мозгового кровообращения (ОНМК), апоплексия, удар (апоплексический удар). Различают два основных вида инсульта: ишемический и геморрагический. При обоих видах происходит гибель участка мозга, который кровоснабжался пострадавшим сосудом.
Ишемический инсульт возникает из-за прекращения кровоснабжения участка мозга. Чаще всего причиной этого вида инсульта является атеросклероз сосудов: при нем в стенке сосуда вырастает бляшка, которая увеличивается с течением времени, пока не перекроет просвет. Иногда часть бляшки отрывается и в виде тромба закупоривает сосуд. Тромбы образуются и при фибрилляции предсердий (особенно при хронической ее форме). Другими более редкими причинами ишемического инсульта являются болезни крови (тромбоцитоз, эритремия, лейкемия и др.), васкулиты, некоторые иммунологические нарушения, прием оральных контрацептивов, заместительная гормональная терапия.
Геморрагический инсульт возникает при разрыве сосуда, при нем кровь поступает в ткань мозга. В 60% случаев этот вид инсульта – осложнение гипертонической болезни на фоне атеросклероза сосудов. Разрываются видоизмененные сосуды (с бляшками на стенках). Еще одна причина геморрагического инсульта – разрыв артериовенозной мальформации (мешотчатой аневризмы) – которая является особенностью строения сосудов мозга. Другие причины: заболевания крови, алкоголизм, прием наркотиков. Геморрагический инсульт протекает тяжелее и прогноз при нем более серьезен.
Как распознать инсульт?
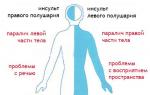
Характерным признаком инсульта является жалоба на слабость в конечностях . Нужно попросить человека поднять обе руки вверх. Если у него действительно случился инсульт, то одна рука хорошо поднимается, а другая может или не подняться, или движение получится с трудом.
При инсульте наблюдается асимметрия лица . Попросите человека улыбнуться, и вы сразу заметите несимметричную улыбку: один угол рта будет ниже другого, будет заметна сглаженность носогубной складки с одной стороны.
Инсульт характеризуется нарушением речи . Иногда оно бывает достаточно очевидным, так что сомнений в наличии инсульта не возникает. Для распознания менее явных речевых нарушений попросите человека сказать: «Триста тридцать третья артиллерийская бригада». При наличии у него инсульта станет заметна нарушенная артикуляция.
Даже если все эти признаки возникают в легкой форме не надейтесь, что они пройдут сами собой. Необходимо вызвать бригаду скорой помощи по универсальному номеру (как со стационарного телефона, так и с мобильного) – 103.
Особенности женского инсульта
Женщины в большей степени подвержены развитию инсульта, дольше восстанавливаются и чаще умирают от его последствий.
Повышают риск инсульта у женщин:
— курение;
— применение гормональных контрацептивов (особенно в возрасте старше 30 лет);
— заместительная гормональная терапия при климактерических расстроцствах.
Нетипичные признаки женского инсульта:
- приступ сильной боли в одной из конечностей;
- внезапный приступ икоты;
- приступ сильной тошноты или боли в области живота;
- внезапная усталость;
- кратковременная потеря сознания;
- резкая боль в груди;
- приступ удушья;
- внезапно участившееся сердцебиение;
- инсомния (бессонница).
Принципы лечения
От раннего начала лечения инсульта зависят дальнейшие перспективы. В отношении инсульта (впрочем, как и в отношении большинства болезней) существует так называемое «терапевтическое окно», когда проводимые лечебные мероприятия наиболее эффективны. Оно длится 2-4 часа, далее участок мозга отмирает, к сожалению, окончательно.
Система лечения пациентов с мозговым инсультом включает три этапа: догоспитальный, стационарный и восстановительный.
На догоспитальном этапе проводят диагностику инсульта и экстренную доставку пациента бригадой скорой помощи в специализированное учреждение для стационарного лечения. На этапе стационарного лечения терапия инсульта может начаться в отделении реанимации, где проводятся неотложные мероприятия, направленные на поддержание жизненно важных функций организма (сердечной и дыхательной деятельности) и на профилактику возможных осложнений.
Особого внимания заслуживает рассмотрение восстановительного периода, потому что зачастую его обеспечение и проведение ложится на плечи родственников пациента. Поскольку инсульты занимают первое место в структуре инвалидности среди неврологических пациентов, и наблюдается тенденция к «омоложению» этого заболевания, каждый человек должен быть ознакомлен с программой реабилитации после перенесенного мозгового инсульта, дабы помочь своему родственнику приспособиться к новой для него жизни и восстановить самообслуживание.
Реабилитация пациентов перенесших мозговой инсульт
Всемирная организация здравоохранения (ВОЗ) дает следующее определение медицинской реабилитации.
Медицинская реабилитация – это активный процесс, целью которого является достижение полного восстановления нарушенных вследствие заболевания или травмы функций, либо, если это невозможно – оптимальная реализация физического, психического и социального потенциала инвалида, наиболее адекватная интеграция его в обществе.
Есть часть пациентов, у которых после инсульта происходит частичное (а порою и полное) самостоятельное восстановление поврежденных функций. Скорость и степень этого восстановления зависят от ряда факторов: период заболевания (давность инсульта), размеры и место очага поражения. Восстановление нарушенных функций происходит в первые 3-5 месяцев от начала заболевания. Именно в это время восстановительные мероприятия должны проводиться в максимальном объеме – тогда от них будет максимальная польза. Кстати, очень важно и то, насколько активно сам пациент участвует в реабилитационном процессе, насколько он осознает важность и необходимость восстановительных мероприятий и прикладывает усилия для достижения максимального эффекта.
Условно выделяют пять периодов инсульта:
- острейший (до 3-5 дней);
- острый (до 3 недель);
- ранний восстановительный (до 6 месяцев);
- поздний восстановительный (до двух лет);
- период стойких остаточных явлений.
Основные принципы реабилитационных мероприятий:
- ранее начало;
- систематичность и длительность;
- комплексность;
- поэтапность.
Восстановительное лечение начинается уже в острый период инсульта, во время лечения пациента в специализированном неврологическом стационаре. Через 3-6 недель пациента переводят в реабилитационное отделение. Если и после выписки человек нуждается в дальнейшей реабилитации, то ее осуществляют амбулаторно в условиях реабилитационного отделения поликлиники (если таковое имеется) или в реабилитационном центре. Но чаще всего такая забота перекладывается на плечи родственников.
Задачи и средства реабилитации различаются в зависимости от периода заболевания.
Реабилитация в остром и раннем восстановительном периодах инсульта
Проводится в условиях стационара. В это время все мероприятия направлены на спасение жизни. Когда угроза для жизни пройдет, начинаются мероприятия по восстановлению функций. Лечение положением, массаж, пассивные упражнения и дыхательную гимнастику начинают с первых дней инсульта, а время начала активных мероприятий по восстановлению (активные упражнения, переход в вертикальное положение, вставание, статические нагрузки) индивидуально и зависит от характера и степени нарушения кровообращения в головном мозге, от наличия сопутствующих заболеваний. Упражнения выполняют только у пациентов в ясном сознании и при их удовлетворительном состоянии. При небольших кровоизлияниях, малых и средних инфарктах – в среднем с 5-7 дня инсульта, при обширных кровоизлияниях и инфарктах – на 7-14 сутки.
В остром и раннем восстановительном периодах основными реабилитационными мероприятиями являются назначение медикаментозных средств, кинезотерапия, массаж.
Медикаментозные средства
В чистом виде применение лекарственных средств не может быть отнесено к реабилитации, потому что это скорее лечение. Однако медикаментозная терапия создает тот фон, который обеспечивает наиболее эффективное восстановление, стимулирует растормаживание временно инактивированных клеток головного мозга. Лекарственные препараты назначаются строго врачом.
Кинезотерапия
В остром периоде она проводится в виде лечебной гимнастики. В основе кинезотерапии лежит лечение положением, проведение пассивных и активных движений, дыхательная гимнастика. На основе активных движений, проводимых сравнительно позже, строится обучение ходьбе и самообслуживанию. При проведении гимнастики нельзя допускать переутомления пациента, нужно строго дозировать усилия и постепенно увеличивать нагрузки. Лечение положением и проведение пассивной гимнастики при неосложненном ишемическом инсульте начинают на 2-4-й день болезни, при геморрагическом инсульте – на 6-8-й день.
Лечение положением. Цель: придать парализованным (паретичным) конечностям правильное положение, пока пациент лежит в постели. Следите за тем, чтобы руки и ноги не находились долго в одном положении.
Упражнения динамического характера выполняются прежде всего для мышц, тонус которых обычно не повышается: для отводящих мышц плеча, супинаторов, разгибателей предплечья, кисти и пальцев, отводящих мышц бедра, сгибателей голени и стопы. При выраженных парезах начинают с идеомоторных упражнений (пациент сначала мысленно представляет себе движение, затем старается выполнить его, при этом проговаривает производимые действия) и с движений в облегченных условиях. Облегченные условия подразумевают устранение разными способами силы тяжести и силы трения, которые затрудняют выполнение движений. Для этого активные движения выполняют в горизонтальной плоскости на гладкой скользкой поверхности, используются системы блоков и гамаков, а также помощь методиста, который поддерживает сегменты конечности ниже и выше работающего сустава.
К концу острого периода характер активных движений становится более сложным, темп и число повторений постепенно, но заметно увеличиваются, приступают к проведению упражнений для туловища (легкие повороты, наклоны в стороны, сгибание и разгибание).
Начиная с 8-10 дня (ишемический инсульт) и с 3-4 недели (геморрагический инсульт) при хорошем самочувствии и удовлетворительном состоянии пациента начинают обучать сидению. Вначале ему 1-2 раза в сутки на 3-5 минут помогают принять полусидячее положение с углом посадки около 30 0 . В течение нескольких дней, контролируя пульс, увеличивают и угол, и время сидения. При перемене положения тела пульс не должен увеличиваться более, чем на 20 ударов в минуту; если возникает выраженное сердцебиение, то уменьшают угол посадки и продолжительность упражнения. Обычно через 3-6 дней угол подъема доводят до 90 0 , а время процедуры до 15 минут, затем начинают обучение сидению со спущенными ногами (при этом паретичную руку фиксируют косыночной повязкой для предупреждения растяжения суставной сумки плечевого сустава). При сидении здоровую ногу время от времени укладывают на паретичную – так учат пациента распределению массы тела на паретичную сторону.
Наравне с обучением пациента ходьбе проводят упражнения по восстановлению бытовых навыков: одеванию, приему пищи, выполнению процедур личной гигиены. Упражнения-приемы по восстановлению самообслуживания отражены в таблице ниже.
Массаж
Массаж начинают при неосложненном ишемическом инсульте на 2-4 день болезни, при геморрагическом – на 6-8 день. Массаж проводят, когда пациент лежит на спине и на здоровом боку, ежедневно, начиная с 10 минут и постепенно увеличивая длительность массажа до 20 минут. Помните: энергичное раздражение тканей, а также быстрый темп массажных движений могут увеличить спастичность мышц! При избирательном повышении мышечного тонуса массаж должен быть избирательным.
На мышцах с повышенным тонусом применяются только непрерывное плоскостное и обхватывающее поглаживание. При массаже противоположных мышц (мышц-антагонистов) используют поглаживание (плоскостное глубокое, щипцеобразное и обхватывающее прерывистое), несильное поперечное, продольное и спиралевидное растирание, легкое неглубокое продольное, поперечное и щипцеобразное разминание.
Направление массажа: плече-лопаточный пояс → плечо → предплечье → кисть; тазовый пояс → бедро → голень → стопа. Особое внимание уделяют массажу большой грудной мышцы, в которой обычно повышен тонус (применяют медленные поглаживания), и дельтовидной мышцы, в которой тонус обычно снижен (стимулирующие методы в виде разминания, растирания и поколачивания в более быстром темпе). Курс массажа 30-40 сеансов.
В условиях стационара реабилитационные мероприятия проводятся не дольше 1,5-2 месяцев. При необходимости продолжить восстановительное лечение пациента переводят в учреждение реабилитации амбулаторного типа.
Амбулаторные реабилитационные мероприятия в восстановительном и резидуальном периодах инсульта
На амбулаторное реабилитационное лечение пациентов направляют не ранее чем через 1,5 месяца после ишемического инсульта и 2,5 месяца после геморрагического инсульта. Амбулаторной реабилитации подлежат пациенты с двигательными, речевыми, чувствительными, координаторными нарушениями. Амбулаторная реабилитация, проводимая пациенту, перенесшему инсульт год и более назад, даст положительный эффект при условии наличия признаков продолжающегося восстановления функций.
Основные амбулаторные реабилитационные мероприятия:
— медикаментозная терапия (назначается строго врачом);
— физиотерапия;
— кинезотерапия;
— психотерапия (проводится врачами соответствующих специальностей);
— восстановление высших корковых функций;
— трудотерапия.
Физиотерапия
Проводится под контролем врача-физиотерапевта. Физиотерапевтические процедуры назначаются не ранее чем через 1-1,5 месяца после ишемического инсульта и не ранее чем через 3-6 месяцев после геморрагического.
Пациентам, перенесшим инсульт, противопоказаны:
— общая дарсонвализация;
— общая индуктометрия;
— УВЧ и МВТ на шейно-воротниковую зону.
Разрешается:
— электрофорез растворов вазоактивных препаратов;
— местные сульфидные ванны для верхних конечностей;
— постоянное магнитное поле на шейно-воротниковую область при нарушениях венозного оттока;
— общие морские, хвойные, жемчужные, углекислые ванны;
— массаж шейно-воротниковой зоны ежедневно, курс 12-15 процедур;
— парафиновые или озокеритовые аппликации на паретичную конечность;
— точечный массаж;
— иглорефлексотерапия;
— диадинамические или синусоидально-модулированные токи;
— местное применение токов д’Арсонваля;
— электростимуляция паретичных мышц.
Кинезотерапия
Противопоказание для кинезотерапии – АД выше 165/90 мм.рт.ст., тяжелые нарушения сердечного ритма, острые воспалительные заболевания.
В раннем восстановительном периоде применяются следующие виды кинезотерапии:
1) лечение положением;
2) активные движения в здоровых конечностях;
3) пассивные, активно-пассивные и активные с помощью, либо в облегченных условиях движения в паретичных конечностях;
4) упражнения на расслабление в сочетании с точечным массажем.
Направление проведения упражнений: плече-лопаточный пояс → плечо → предплечье → кисть; тазовый пояс → бедро → голень → стопа. Все движения нужно выполнять плавно, медленно в каждом суставе, во всех плоскостях, повторяя их 10-15 раз; все упражнения обязательно сочетаются с правильным дыханием (оно должно быть медленным, плавным, ритмичным, с удлиненным вдохом). Следите, чтобы не было болезненных ощущений во время выполнения упражнений. Восстановлению правильных навыков ходьбы придается особое значение: важно уделять больше внимания тренировке равномерного распределения веса тела на больную и здоровую конечности, опоры на всю стопу, обучению «тройному укорочению» (сгибанию в тазобедренном, коленном и разгибанию в голеностопном суставах) паретичной ноги без отведения ее в сторону.
В позднем восстановительном периоде часто имеет место выраженное повышение мышечного тонуса. Для его снижения нужно выполнять специальные упражнения. Особенность этих упражнений: при лечении положением паретичные руку и ногу фиксируют на более длительное время. Съемные гипсовые лонгеты накладывают на 2-3 часа 2-4 раза в день, а при значительной спастичности оставляют на ночь.
После инсульта у больных наблюдается нарушение многих сфер деятельности организма и утрата навыков, вроде ходьбы, разговора и возможности обсуживать себя. Для этого требуется проводить разнообразные мероприятия, которые подразумевают не только физические упражнения, но и различные физиотерапевтические процедуры, и многое другое. Потому особенно важна после возращения из медицинского учреждения реабилитация после инсульта в домашних условиях.
Этапы восстановления
Поскольку инсульт представляет собой острое нарушение кровообращения в области головного мозга, он требует постепенного восстановления и поэтапного увеличения нагрузок на организм.
В условиях стационара больной находится обычно около 20-25 суток, после чего начинается первый из трех этапов реабилитации на дому – ранний. Его длительность не превышает трех месяцев, и перед пациентом ставятся такие цели:
- Восстановление возможности самостоятельно сидеть на кровати, стоять возле нее, после посещать уборную и выполнять обыденные функции вроде самостоятельного одевания и приема пищи.
- Самостоятельное поддержание личной гигиены.
- Восстановление контроля над мочевыделительной системой.
- Возращение остроты зрения и качества речи.
- Восстановление чувствительности.
Чаще всего к окончанию второго месяца первого этапа человеку удается без помощи стоять на ногах и удерживать при этом равновесие. Для передвижения ему еще требуется поддержка в виде палочки или ходунков.
Второй этап занимает до полугода с момента приступа и основан на том, что требуется вернуть полностью или частично его навыки самообслуживания. Основа этого периода – тренировочная ходьба. На первых неделях она должна осуществляться с помощью близких людей или инструктора, а также с приспособлениями, вроде палочки. По прошествии шести месяцев этого этапа больной должен:
- Ходить без чьей-либо помощи и дополнительных предметов.
- Пользоваться столовыми приборами, принадлежностями для письма.
- Читать, запоминать и повторять цельные тексты.

Третья часть – завершение восстановления занимает период с конца шести месяцев после инсульта и до года. Он должен гулять, постепенно увеличивая длительность пребывания на воздухе, речь фактически восстанавливается, и в это время упор делают на разработку мелкой моторики рук.
Интересно! При разумном подходе к периоду реабилитации к окончанию 18 месяцев с момента приступа около 90% больных становятся способны без поддержки посторонних вести нормальную и самостоятельную жизнедеятельность.
Что главное в реабилитации
То, за какой срок сможет реабилитироваться человек после инсульта, и насколько восстановятся утраченные или нарушенные функции, зависит от некоторых аспектов:
- Где локализован очаг, и насколько он большой.
- Каково состояние здоровья было до приступа.
- Условия на рабочем месте и в быту.
- Степень мотивации.
- Отношение близких людей и их поддержка.
- Профессионализм лечащих врачей и инструкторов.
В связи с этим формируется три основных принципа, которым должна соответствовать медицинская реабилитация в домашних условиях:
- Мультидисциплинарность.
- Ранний старт.
- Преемственность и непрерывность.

В бригаде специалистов, цель которых оказать помощь пациенту и вылечить его, должны присутствовать:
- Реаниматолог, начинает работу с первых часов от приступа.
- Невролог.
- Врач и инструктор лечебной физкультуры, как и реаниматолог, стартует на ранних этапах.
- Физиотерапевт, подключается с 3-5 дня.
- Психоневролог, необходим на первых этапах не только пациенту, но и его близким.
- Логопед.
- Медсестра физиотерапии.
- Эрготерапевт, может подключиться позже или не включаться в процесс вовсе.
Это и обеспечивает мультидисциплинарный подход в восстановлении.
Раннее начало зависит в большей степени от пациента, поскольку он должен быть готов при первой возможности начать борьбу за свое восстановление как полноценно функционирующего члена общества. А преемственность и непрерывность подразумевают то, что между стационарным лечением и каждым этапом реабилитации на дому не должно быть перерывов.

Особенности реабилитации после ишемического и геморрагического инсульта
Те пациенты, что пережили ишемический или геморрагический инсульт и оказались полностью или частично парализованы, требуют особого внимания в трех аспектах восстановления:
- Снижение мышечного спазма.
- Восстановление верхних конечностей.
- Восстановление нижних конечностей.
Для того чтобы снять спазм мышц, требуется использовать метод Бобата, который включает в себя ряд движений, их повторяют сначала три раза, затем пять, делая все медленно и аккуратно. В комплексе присутствуют:
- Отведение больших пальцев рук до образования угла в 90 градусов, в этом положении требуется продержаться около трех минут.
- Тянуть разведенные в стороны все пальцы кисти.
- При вытянутых растопыренных пальцах сначала согнуть и разогнуть кисть, затем руку согнуть в локтевом суставе, и в следующий раз движение делается в плечевом суставе.
- Постепенно потянуть прямой большой палец на ноге на себя и замереть так на две минуты.
- Лежа на спине, согнуть ноги в коленнях, если это вызывает трудности, можно постучать рукой по подколенной ямке. Потом взять за большой палец и стопу аккуратно потянуть в сторону и вниз. В итоге поза должна выглядеть так, что ноги лежат повернутыми наружу, чуть согнуты в коленях, а пятки или полностью стопы соприкасаются.

Верхние конечности восстановить несколько сложнее, чем нижние, потому для укрепления плечевого пояса используют такие упражнения:
- Отведение прямой руки в сторону.
- Очерчивание круга плечами по очереди или одновременно.
- Подъемы плеч с резким опусканием.
- Сведение и разведение лопаток.
Только после того как будут проделаны упражнения для плеча, переходят вниз, к локтевому суставу и после него к лучезапястному. Последнему при этом уделяют больше всего времени, так как его восстановление наиболее тяжелое.
Для ног создана удобная программа, включающая:
- Приведение согнутой в коленном суставе ноги к себе и последующее ее выпрямление.
- Отведение ноги в сторону, не поднимая ее с кровати.
- Скольжение пятками по постели.
- Имитация велосипедной езды.

Психологическая поддержка как часть восстановления
С учетом того, как сильно меняется жизнь пациента после инсульта, нередко возникает депрессия, из которой очень сложно вернуть человека к позитивному взгляду на свое будущее. Больному требуется постоянное общение, моральная поддержка и регулярный контакт с внешним миром. Домашняя обстановка у него должна быть исключительно позитивной. Разговоры между пациентом и его близкими людьми обязаны включать в себя различные темы, отвлеченные от лечения.

Каким должно быть питание пациента
В первые 14 дней после приступа питание больного проводится исключительно при помощи чайной ложечки. Пищу при этом делают полужидкой, тщательно измельчают и протирают через сито.
После восстановления глотания пациентов переводят на более твердую еду, убирая из рациона то, что повысит холестерин: сдобу, выпечку и жирные продукты. В основу меню стараются включить как можно больше:
- Пшеницы, риса и гречки.
- Овощей, в особенности гороха, фасоли, продуктов с темно-зеленым и оранжевым оттенком.
- Фруктов, свежих или сушеных.
- Молочных продуктов с низким процентом жирности.
- Белка, в особенности отварного или приготовленного на пару мяса птицы и рыбы.
- Орехов и продуктов с природными жирами в небольшом количестве, растительных масел.

Восстановление важных функций организма и навыков
Нарушение речи и зрения – большая проблема для людей после инсульта.
Чтобы восстановить речь, требуется помощь логопеда и участие сожителей больного, которые будут читать ему букварь, помогать произносить постепенно звуки, затем слоги и слова. При длительном отсутствии прогресса человека обучают языку жестов, чтобы упростить жизнь.
Важно! Во время общения с пациентом речь должна быть негромкой, размеренной и абсолютно спокойной. Рекомендуют задавать вопросы и стараться разучивать какие-то песни или скороговорки.
Восстановление зрения требует включения в реабилитацию гимнастики для глаз, например, пациент может следить за каким-то предметом, не поворачивая при этом головы. Имеются и компьютерные программы, направленные на тренировку зрительной функции и движения глаз.

Лечебная физкультура для пациента
В первые несколько суток после того как пациента выписывают, начинают восстановление двигательных функций наиболее мягким способом – человек должен просто менять положение тела в постели. После уже переключают внимание на пассивные упражнения, чтобы постепенно расслабить и подготовить мышцы к будущим нагрузкам.
Каждый день больного начинается с небольшой разминки, потом в течение дня даются конкретные нагрузки, которые обязательно чередуются, чтобы постепенно подключать разные группы мышц. Программа тренировок при этом создается индивидуально для каждого пациента, и нарушать ее строго запрещено, так как это может стать причиной нового приступа.
Другие виды фрагменты реабилитации
Восстановление требует не только лечебной гимнастики, правильного питания и психологической поддержки, должны быть использованы и другие методы.
Эрготерапия
Включение в лечение эрготерапии требует оборудования жилья больного для его комфорта: установки поручней и дополнительных ручек, полок, сидений, столешниц и упоров, а также прикроватных столиков. Больного постепенно обучают умыванию при помощи электрической зубной щетки, подбирают удобные маникюрные ножницы и кусачки, а бритву выбирают электрическую.
Важно! Что касается одевания, то человек должен адаптироваться к тому, что сначала надевают вещи на пораженную часть тела, а затем на здоровую.
Расчесываться ему лучше сидя, опираясь локтями на стол. В плане приема пищи нужно будет взять глубокие тарелки, легкие чашки с двумя ручками, а для упрощения питания можно надевать на приборы насадки, увеличивающие площадь захвата.
Чтобы облегчить жизнь пациенту можно также применять приспособления для застегивания пуговиц, специальные накладки на ручки дверей и удлиненные модели рожков для обуви.
Массаж
Занятия дополняются массажем с ранних этапов. В случае ишемического инсульта его применяют с 2-4 дня после приступа, в случае геморрагического – с 6-8 дня. Первые проводимые процедуры длятся 5-10 минут, потом постепенно время увеличиваются до 30 минут.
Общий курс должен включать 20-30 сеансов массажа ежедневно. После идет перерыв на полтора-два месяца, и сеансы возобновляются.

Для массажа не обязательно приглашать массажиста, его можно делать больному самостоятельно, главное, сначала получить консультацию у специалиста и обговорить это с лечащим врачом.
Мануальная терапия
Лечение на дому может включать в себя мягкотканую мануальную терапию, которая поможет при повышенном тонусе мышц, напряжении связочного аппарата, болевом синдроме, а также при тугоподвижности суставов. Но она не допускается при наличии поражений кожного покрова в области будущей манипуляции, при злокачественных новообразованиях, остро протекающих заболеваниях и патологиях психического характера.
Физиотерапия иного рода
Пройти реабилитацию могут пациенты и при помощи других вариантов физиотерапии, например:
- Электрофореза с Эуфиллином, Папаверином, Сульфатом магния или бромида калия.
- Электростимуляция спазмированных мышц модулированными токами.
- Магнитотерапия.
- Лазеротерапия.
- Теплолечение с парафином, озокеритом или грязями.
Также в восстановительный период включено санаторно-курортное лечение.

Применение народных средств
Народные рецепты нередко используются в реабилитационном периоде. Можно использовать такие средства, как:
- Настойка на шишках сосны. Для нее несколько шишек измельчают и заливают водкой, затем смесь отправляют в банку, закрывают ее и оставляют на пару недель холодильнике. Пьют состав по столовой ложке после завтрака ежедневно.
- Настойка на цитрусовых. Через мясорубку пропускают по 2 лимона и апельсина, предварительно вытащив косточки, и добавляют к ним 2 столовые ложки чистого меда. Состав помещают в банку и оставляют на 24 часа в комнате, после хранят уже в холодильнике. Используют по столовой ложке два-три раза в сутки внутрь, запивая чаем.
- Растирка на основе лаврового листа. Для нее берут 30 г лаврового листа, заливают его 200 мл оливкового масла и дают настояться два месяца в теплом и темном месте, потом кипятят и остужают. Втирают средство в парализованные конечности.

Правильный подход к реабилитации после инсульта позволит легко восстановить человека в домашних условиях. А раннее начало восстановительных мероприятий увеличивает объем возвращения утраченных навыков и функций.